-
颈动脉狭窄
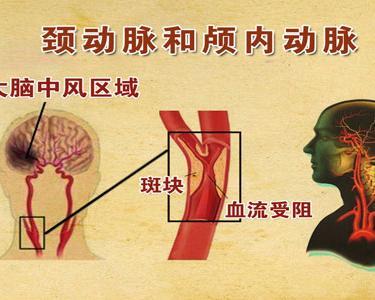 颈动脉狭窄
颈动脉狭窄
颈动脉狭窄,心血管疾病,是作为血液由心脏通向脑和头其它部位的主要血管的颈动脉,出现狭窄的症状。颈动脉狭窄多是由于颈动脉的粥样斑块导致的颈动脉管腔的狭窄,其发病率较高,在60岁以上人群中患颈动脉狭窄者约占9%,多发生于颈总动脉分叉和颈内动脉起始段。
目录
- 1 基本信息
2 疾病概述
3 疾病病因
4 疾病病理
5 临床表现
6 疾病治疗
7 鉴别诊断
8 并发症
9 疾病预防
10 流行病学
基本信息
主要病因:动脉粥样硬化、颈动脉夹层
多发人群:无特殊发病群体
西医学名:颈动脉狭窄
发病部位:颈部、血液血管
传染性:无传染性
相关症状:昏迷、失眠、脑缺血、感觉障碍、嗜睡、血管杂音
就诊科室:心血管科、外科
疾病概述
颈动脉狭窄的常见原因是动脉粥样硬化,即颈动脉壁形成斑块,当这些斑块增大或破裂时,就会造成颈动脉狭窄或栓塞,使远端灌注压下降,导致低灌注性脑梗死。颈动脉狭窄的好发部位为颈内动脉的起始部。研究显示,颈动脉狭窄同侧脑梗塞的发病率高达90%-95%,同时颈内动脉狭窄是进行性卒中的重要因素。 颈动脉狭窄症本身没有典型的临床表现,常不易发现,一些病人可表现因脑部缺血神经系统受损的症状,在早期的临床表现有突然发作的麻木、感觉减退或感觉异常、上肢或下肢无力、面肌麻痹和单眼突然发黑等,如发生在语言中枢侧大脑半球,可引起语言障碍。这种症状出现仅数分钟,也可数小时,但在24小时内完全消失,这就是人们常说的“小中风”,或称为一过性脑缺血症(TIA)。严重者将出现脑梗塞的症状,可引起死亡或遗留严重神经功能障碍,如偏瘫、失语、偏盲、感觉障碍等。反复腔隙性脑梗塞除偏瘫、失语外,还可发生血管性痴呆。
疾病病因
颈动脉狭窄的病因主要有动脉粥样硬化、大动脉炎及纤维肌性发育不良等,其他病因如外伤、动脉扭转、先天性动脉闭锁、肿瘤、动脉或动脉周围炎、放疗后纤维化等较少见。在西方,约90%的颈动脉狭窄性病变是由动脉粥样硬化所致。在我国,大动脉炎也是颈动脉狭窄的常见病因。
疾病病理
最好发部位为颈总动脉分叉处,其次为颈总动脉起始段,此外还有颈内动脉虹吸部、大脑中动脉及大脑前动脉等部位。一般认为,颈动脉斑块主要通过以下两种途径引起脑缺血:一条途径是严重狭窄的颈动脉造成血流动力学的改变,导致大脑相应部位的低灌注;另一条途径是斑块中微栓子或斑块表面的微血栓脱落引起脑栓塞。上述二者机制何者更占优势,目前观点尚不一致,但多数认为斑块狭窄度、斑块形态学特征均与脑缺血症状之间密切相关,二者共同作用诱发神经症状,而狭窄度与症状间关系可更为密切。
临床表现
动脉粥样硬化所致的颈动脉狭窄多见于中、老年人,常伴存着多种心血管危险因素。头臂型大动脉炎造成的颈动脉狭窄多见于青少年,尤其是青年女性。损伤或放射引起的颈动脉狭窄,发病前有相应的损伤或接受放射照射的病史。临床上依据颈动脉狭窄是否产生脑缺血症状,分为有症状性和无症状性两大类。
有症状性颈动脉狭窄
(1)脑部缺血症状:可有耳鸣、眩晕、黑蒙、视物模糊、头昏、头痛、失眠、记忆力减退、嗜睡、多梦等症状。眼部缺血表现为视力下降、偏盲、复视等。
(2)TIA 局部的神经功能一过性丧失,临床表现为一侧肢体感觉或运动功能短暂障碍,一过性单眼失明或失语等,一般仅持续数分钟,发病后24h 内完全恢复。影像学检查无局灶性病变。
(3)缺血性脑卒中:常见临床症状有一侧肢体感觉障碍、偏瘫、失语、脑神经损伤,严重者出现昏迷等,并具有相应的神经系统的体征和影像学特征。
无症状性颈动脉狭窄
许多颈动脉狭窄患者临床上无任何神经系统的症状和体征。有时仅在体格检查时发现颈动脉搏动减弱或消失,颈根部或颈动脉行经处闻及血管杂音。无症状性颈动脉狭窄,尤其是重度狭窄或斑块溃疡被公认为“高危病变”,越来越受到重视。
疾病治疗
颈动脉狭窄的治疗主要包括危险因素的控制、药物治疗、手术治疗以及介入治疗。
危险控制
动脉粥样硬化性颈动脉狭窄常常是全身血管病变的一部分。因此,控制可以导致血管动脉粥样硬化的危险因素是颈动脉狭窄治疗的基础。主要包括:适当运动、控制体重、避免肥胖、戒烟、少饮酒、合理的控制血压、血糖、血脂等。
药物治疗
药物治疗则主要包括稳定动脉粥样硬化斑块以及抗血小板聚集药物。临床上常用的为他汀类调脂药物以及阿司匹林和/或氯吡格雷。除此以外,药物治疗尚包括针对危险因素如高血压、糖尿病的药物治疗。药物治疗只能起到稳定动脉粥样硬化斑块,尽量减少血栓形成,减缓动脉粥样硬化的进展的目的,从而降低脑缺血事件的发生,并不能从根本上去除斑块,或是达到恢复脑组织血流的目的。
手术治疗
手术治疗主要指颈动脉内膜切除术(CEA)。是目前唯一可以达到去除动脉粥样硬化斑块、重建正常管腔和血流的方法。到上个世纪80年代,欧美许多中心开始对CEA进行系统研究,多项多中心大样本随机对照研究显示,CEA对于重度颈动脉狭窄和症状性中度颈动脉狭窄的治疗效果明显优于药物治疗,现在,北美每年CEA可达到17万,已经成为治疗颈动脉狭窄的首选方案。是颈段颈动脉狭窄治疗的“金标准”。
介入治疗
上世纪90年代之后,随着设备和器械的进步,颈动脉支架血管成形术(Carotid Stenting Angioplasty, CAS)逐渐开展和普及,并有取代CEA的趋势。颈动脉支架主要是以血管内介入技术为基础,采用球囊或是支架扩张颈动脉的狭窄部位,从而达到重建颈动脉血流的目的。
鉴别诊断
颈动脉狭窄的诊断主要依据患者的临床症状、体格检查以及影像学检查来确定。目前主要应用于临床的影像学检查方法主要包括对血管的形态学检查以及对脑组织的检查两个方面;而对于斑块的性质以及血液流变学的影像学研究则为未来的研究方向。
血管影像学检查方法
目前主要应用于颈动脉的血管影像学检查方法主要包括:颈动脉超声、经颅彩色多普勒、CT血管成像(CTA)、数字减影血管造影(DSA)。其中,DSA为检查的“金标准”。
脑组织影像学检查
由颈动脉狭窄导致的脑组织缺血性改变,目前主要应用于临床的脑组织检查为计算机断层扫描(CT)、核磁共振(MRI)平扫及弥散加权成像(DWI)。
除此以外,目前已有基于核磁共振的应用于临床的斑块性质学检查方法,主要是指多序列核磁显像,利用不同扫描序列核磁共振对于不同组织的敏感性,检测斑块的主要成分特点。但在临床上尚未普及。
鉴别诊断
对于颈动脉狭窄的鉴别诊断,主要包括症状上的鉴别以及部位上的鉴别。症状上主要与其他脑内病变如:颅内占位、癫痫发作以及其他脑血管病等。部位上的鉴别则主要指合并其他血管狭窄性疾病时需要判断颈动脉狭窄是否为导致脑组织缺血的“责任血管”。
并发症
大规模临床资料显示,50%的颈动脉狭窄增加4%短暂性脑缺血发作和脑卒中的危险性。
疾病预防
根据国外研究报道,无症状的严重颈动脉狭窄(>70%)者1 年内脑卒中的危险达2%~5%,伴有溃疡斑块者每年卒中率达7.5%。伴有脑卒中发作的颈动脉狭窄者,1 年内卒中复发率达59%,在欧美约35%的缺血性脑血管病是由颈动脉狭窄引起的。
1.因为本病最主要病因为动脉粥样硬化、大动脉炎,外伤和放射性损伤等,所以积极治疗和预防原发病是预防本病的关键。
2.发现有明显的颈动脉狭窄可以做颈动脉经皮腔内血管成形术或颈动脉支架成形植入术,以消除潜在的栓子来源,防止脑卒中的发生。
流行病学
脑卒中为当今成年人致残的首要病因,是仅次于心血管疾病和肿瘤的第三大致死病因。脑卒中给家庭和社会带来巨大的经济和心理负担,预防和治疗脑卒中是一项重大的公共卫生问题。流行病学研究显示,在欧美国家,脑卒中的年发病率为200/10 万,其中80%为缺血性脑卒中,20%为出血性脑卒中。在缺血性脑卒中患者中,大约有半数存在着同侧颅外段颈动脉狭窄。在所有脑卒中患者中,超过20%~25%中风的发生与颈总动脉分叉处动脉粥样硬化病变有直接的关系。有症状的颈动脉狭窄脑卒中年发生率为12%,5 年发生率为30%~50%。对无症状性颈动脉狭窄自然病程的研究发现,有83%的患者发生脑卒中前并无脑缺血症状,但约有3/4 脑卒中患者颅内病变的同侧存在着严重的颈动脉狭窄。虽然我国尚无该方面大规模的流行病学调查资料,但国内的一组资料表明,我国脑缺血患者中也存在一定比例的颈动脉狭窄,颈动脉病变与脑缺血症状之间亦有密切关系。脑卒中的发生与颈动脉狭窄程度密切相关。资料显示,50%的颈动脉狭窄增加4%短暂性脑缺血发作(transient ischemic attack,TIA)和脑卒中发生的危险,75%的颈动脉狭窄增加10.5%~18%的TIA 和脑卒中危险,85%的颈动脉狭窄在6 月后增加35%的TIA 和脑卒中危险,1 年后TIA 和脑卒中危险则增加至46%。此外,特殊的类型斑块如软斑块、斑块溃疡及斑块内出血等也能增加脑卒中的危险。
1、本站所有文本、信息、视频文件等,仅代表本站观点或作者本人观点,请网友谨慎参考使用。
2、本站信息均为作者提供和网友推荐收集整理而来,仅供学习和研究使用。
3、对任何由于使用本站内容而引起的诉讼、纠纷,本站不承担任何责任。
4、如有侵犯你版权的,请来信(邮箱:baike52199@gmail.com)指出,核实后,本站将立即删除。













